
Milano-Cortina. Ecco come verranno spesi i 450 milioni di euro delle paralimpiadi




25 novembre 2022
"Quando ho iniziato il mio percorso per uscire dalla dipendenza da eroina, avevo 25 anni. All’inizio i servizi mi costringevano a frequentare sedute collettive con signore che si imbottivano di psicofarmaci. Non passava minuto in cui non mi chiedessi: che ci faccio qui? Sono riuscito a smettere grazie a un medico che ha preso a cuore il mio caso". F. lavora come operatore alla pari in un servizio per dipendenze del centro Italia, da qualche tempo ha iniziato la terapia "a scalare": al posto dell’eroina prende un farmaco sostitutivo, la buprenorfina, in quantità sempre minori. "La cosa più difficile non è ridurre la dose. Si può arrivare con una certa facilità a uno zero virgola, ma il solo pensiero di eliminarla del tutto mi terrorizza".
"La cosa più difficile non è ridurre la dose. Si può arrivare con una certa facilità a uno zero virgola, ma il solo pensiero di eliminarla del tutto mi terrorizza".
Per lui disintossicarsi non significa "smettere di assumere la sostanza, ma interrompere un certo tipo di mentalità che ti mette in contatto con la sostanza". Oggi la risposta dello Stato alle tossicodipendenze è soprattutto di tipo farmacologico, ma il rischio è che si schiacci l’attenzione solo sulla sostanza, senza considerare la relazione e l'aiuto sul piano personale e sociale. F. sostiene che l’uscita dalla dipendenza somiglia più al desiderio di tornare a vivere che alla guarigione da una malattia. Anche se, mentre lo dice, stringe nella tasca del giubbotto la confezione del farmaco sostitutivo.
Luigi Ciotti: La guerra alla droga non serve a nessuno
In teoria, i servizi prevedono molti interventi. Ci sono le attività ad accesso libero, su strada, che permettono di non fornire i propri dati e sono destinate a persone altrimenti difficili da raggiungere, come i servizi di bassa soglia (18 in tutto il Paese) e le unità mobili (137 unità), gestiti soprattutto dalle organizzazioni del privato sociale. E poi ci sono le comunità residenziali o semi-residenziali e le (poche) strutture specialistiche. Tuttavia la stragrande maggioranza delle prestazioni è offerta dai 574 Serd (Servizi pubblici per le dipendenze), ambulatori distribuiti sul territorio nazionale il cui mandato ufficiale è "la cura, la prevenzione e la riabilitazione" di persone con problemi di dipendenza. Nel 2020 questo tipo di servizi ha fornito oltre il 98 per cento delle quasi 20mila prestazioni effettuate. Soprattutto, ha distribuito metadone e farmaci. L’ultimo Rapporto sulle tossicodipendenze del ministero della Salute rivela che a livello nazionale, seppure con forti differenze territoriali, ogni utente dei Serd riceve in media all’anno 17 prestazioni di tipo sanitario, 14 prestazioni psicosociali e 214 prestazioni farmacologiche.
Dagli anni Novanta il consumo di sostanze non è più considerato un vizio ma una patologia: fa parte della folta schiera delle malattie mentali
Sulla carta anche gli ambulatori dovrebbero fornire interventi di tipo diverso, attraverso équipe multidisciplinari. Nella realtà, la risposta medico-sanitaria è spesso prevalente e riflette gli studi di chi lavora all’interno delle strutture: nel 2021, tra gli oltre 6mila dipendenti dei Servizi per le dipendenze, si contavano circa 3500 tra medici e infermieri, 1500 assistenti sociali e circa mille psicologi (il resto è personale amministrativo). Con un trend di progressiva egemonia, anche sul piano dei finanziamenti, dei dipartimenti di psichiatria (e quindi di medicalizzazione) sui servizi per le dipendenze e i centri per la salute mentale. "L’allargamento della psichiatria sta diventando un problema – Andrea Albino, che da oltre quindici anni lavora nelle attività di bassa soglia della Cooperativa Borgorete di Perugia, ha visto i servizi trasformarsi sotto i suoi occhi –. Non va meglio con i servizi di salute mentale, che non prendono mai in carico chi ha anche un passato da consumatore".
"Le trappole del bonus psicologico", parola dello psicoterapeuta Leopoldo Grosso
La crescente medicalizzazione dei tossicodipendenti ha una data simbolica di battesimo: il 3 ottobre del 1997, giorno in cui Alan I. Leshner, allora direttore del National institute for drug abuse (Nida), agenzia federale Usa leader nella ricerca scientifica sulle dipendenze da droghe (tutt’ora la più grande al mondo), pubblicò sulla rivista Science un articolo in cui definiva la tossicodipendenza "una malattia del cervello cronica e recidivante". Fu la consacrazione dell’intervento biomedico: il consumo di sostanze smetteva di essere un vizio per diventare una patologia, ed entrare a far parte della folta schiera delle malattie mentali. L’apice di questo approccio è rappresentato dai più recenti trattamenti frutto delle neuroscienze, su cui si concentrano crescenti interessi e investimenti di ricerca per ora solo privati. Un esempio è la Stimolazione magnetica transcranica (Tms), cioè il ricorso a stimolazioni su aree definite del cervello con l'obiettivo di "curare" dipendenze e depressioni, usata e promossa anche dal rampollo di casa Agnelli, Lapo Elkann, che l’ha resa famosa raccontando di aver superato così la sua dipendenza da cocaina.
Le conseguenze di considerare il tossicodipendente un malato si registrano a cascata anche sugli interventi offerti dalla sanità pubblica. "Gli utenti che come unità di strada accompagniamo o sosteniamo nel loro percorso al Serd hanno rapporti soprattutto con medici e tossicologi – denuncia Luca Censi, responsabile dell’Unità di strada della cooperativa Papa Giovanni XXIII di Reggio Emilia –. Questo meccanismo può spingere molti, specialmente chi incontra il consumo di sostanze nel corso della vita di strada, a percepire la propria condizione solo sotto il profilo della malattia, con esiti quasi sempre cronicizzanti". La mancanza di azioni più strutturate e organiche fornisce soluzioni parziali e a lungo termine inefficaci, finendo per curare come malattie anche problemi che sono di tutt’altra natura.
"La nostra utenza prevalente è fatta di persone con problemi di marginalità più che di consumo. Sette su dieci sono extracomunitari, senza fissa dimora. Hanno bisogno soprattutto della doccia, del pasto, di un luogo dove stare al riparo durante il giorno, di ambienti familiari"
"Negli ultimi anni abbiamo lavorato molto con i migranti sub-sahariani – aggiunge Censi –. Dopo anni di vita di strada, ad alcuni di loro si può prospettare un trattamento da parte del sistema sanitario nazionale perché hanno iniziato a consumare in maniera problematica il crack. Eppure, alle volte la sostanza passa in secondo piano rispetto al loro vissuto. Ero presente a un colloquio in cui una persona ha raccontato di non avere i documenti, dover mandare i soldi a casa e non saper come fare, di aver visto il proprio fratello morire sotto una sventagliata di mitra in Libia e persone annegare in mare durante il viaggio verso l'Italia. Chiaro quindi quanto sia alto il rischio, in casi simili, di patologizzare un percorso migratorio fallimentare".
Emergenza crack: cosa si nasconde dietro l'uso di questa sostanza
Cambi città e la situazione si ripete: "La nostra utenza prevalente, in bassa soglia, è di persone con problemi di marginalità più che di consumo. Negli accessi quotidiani, sette su dieci sono extracomunitari, senza fissa dimora o con situazioni abitative molto precarie, magari iscritti da anni al Ser.d. Hanno bisogno soprattutto della doccia, del pasto, di un luogo dove stare al riparo durante il giorno, di ambienti familiari", aggiunge Albino (Perugia). In questi contesti alcuni strumenti medico-farmacologici, in assenza d’altro tipo di interventi, rischiano di trasformarsi da risorsa in scorciatoia per "amministrare" le tossicodipendenze con minore impiego di tempo e mezzi. Ne è convinto Mauro Falchetti, psicoterapeuta e coordinatore dei servizi di riduzione del danno della cooperativa sociale Parsec, Roma: "La medicina richiede poco tempo rispetto a un colloquio psicologico, quindi la medicalizzazione è la risposta più facile e immediata a carenze strutturali. Ma se avere il sangue pulito è più importante di costruire una condizione psicologica e ambientale che consenta di risolvere parte dei propri problemi, il ritorno a un consumo problematico è quasi inevitabile".
Nessuno si sogna di demolire i servizi, che tutti gli intervistati vorrebbero piuttosto rafforzare, tanto meno di eliminare i farmaci o il metadone che rappresentano il perno di un certo approccio antiproibizionista al tema delle tossicodipendenze: usarli serve a concentrare l’azione sui rischi e sulle conseguenze correlate all’uso di sostanze e non sul consumo in sé. "Il punto è fare sentire le persone in difficoltà meno sole. Se il loro disagio contiene un uso disfunzionale di sostanze, allora se ne parlerà, ma concentrarsi sin da subito solo su quell’aspetto è un errore". A parlare è Lorenzo Camoletto, presidente del Coordinamento nazionale comunità di accoglienza (Cnca) di Piemonte e Liguria.
"Non solo i medici spesso non sanno unire il livello chimico della questione a quello sociale e psicologico, ma non capiscono quali sono i trampolini e i ponti che ti portano all’uso della sostanza. Così finisce che ti riempiono di metadone perché 'l’importante è che tu non riprenda a farti'".
"Con le attività di prossimità incontriamo casi di donne e uomini in difficoltà che non fanno alcun uso di sostanza, altri in cui la sostanza agisce come una sorta di farmaco dalle molte controindicazioni: se ci limitiamo a eliminarlo, in modo repentino e senza fornire altri aiuti, facciamo solo danno". Distribuire gratuitamente materiale sterile (come le siringhe) e farmaci salvavita nel caso di uso di oppiacei (il naloxone), organizzare presidi per il controllo delle sostanze psicotrope (drug checking) nelle occasioni pubbliche di consumo (ad esempio, nei free party, o rave) e creare canali di comunicazione e informazione anche con il coinvolgimento di persone che hanno usato o usano ancora droghe illegali (operatori alla pari), sono azioni che hanno l’obiettivo di entrare in contatto con consumatori altrimenti difficilmente raggiungibili, senza imporre loro l’astinenza come unica soluzione ai loro mali. Questi interventi di «riduzione del danno» sono stati inseriti tra le prestazioni fornite dal servizio sanitario nazionale solo nel 2017 e restano spesso collegati a progetti a tempo, senza garanzie di continuità.
Che cosa si intende per riduzione del danno, di Ezio Farinetti
Nel frattempo, il paradigma biomedico si è affermato come la risposta più rapida al tema delle dipendenze. F. è duro: "Non solo i medici spesso non sanno unire il livello chimico della questione a quello sociale e psicologico, ma non capiscono quali sono i trampolini e i ponti che ti portano all’uso della sostanza. Così finisce che ti riempiono di metadone perché 'l’importante è che tu non riprenda a farti'. Altrimenti, sarebbe un loro fallimento".
Su tutto aleggia, come sempre, l’assenza di fondi adeguati. «L’offerta prevista dai servizi è a 360 gradi, con medici, psichiatri, psicologi e assistenti sociali, ma le risorse per continuare su questa strada non sono sufficienti», Guido Faillace è presidente della Federserd, la federazione che tiene assieme gli operatori dell’area delle dipendenze. «Quando i servizi sono stati istituiti dal Testo unico sulle politiche antidroga nel 1990, il personale era composto da oltre 11mila unità: ne abbiamo perso oltre il 40 per cento in trent’anni. Secondo la legge, ogni Serd avrebbe dovuto avere una dotazione di circa 15-18 persone, almeno due medici, due infermieri, due psicologi, due assistenti sociali e due educatori, per un’utenza che non avrebbe dovuto superare le cento unità. Oggi ci sono Serd che non hanno neppure personale medico, altri costretti a seguire ottocento persone». Con un’aggravante di non poco conto, cioè che la disponibilità di servizi e di personale dedicato cambia da regione a regione e spesso anche tra capoluoghi e città più periferiche.
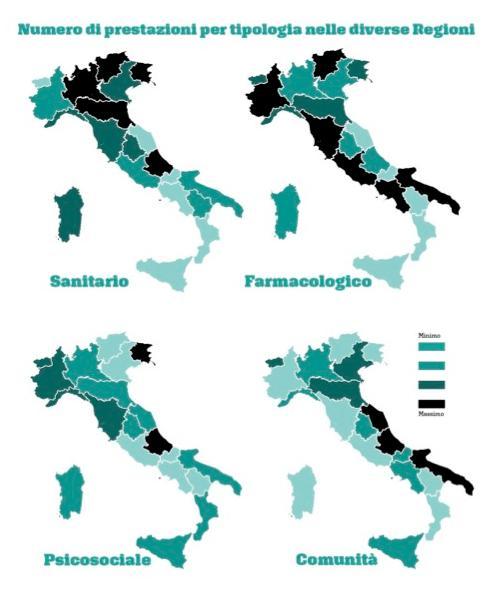
Gli interventi di tipo farmacologico prevalgono in Toscana e Lazio, mentre nelle Marche e in Puglia è più frequente che altrove il ricorso alle comunità. Il Friuli Venezia Giulia è la regione in cui il numero di prestazioni di tipo psicosociale sono il triplo della media nazionale
Ambulatori, Serd, attività di bassa soglia, unità mobili e centri di prima accoglienza sono molto presenti nel Nord Italia, fino a quasi sparire in alcune regioni del Sud. Cambia la disponibilità di personale, con tassi ogni 100mila abitanti che sfiorano il 20 per cento in Valle d’Aosta, Friuli Venezia Giulia e Piemonte, e crollano a meno del 9 per cento in Lazio, Abruzzo, Basilicata e Calabria. Altrettanto diversa è la presenza di centri specialistici e di comunità: delle 932 strutture terapeutiche presenti sul territorio nazionale, 577 si trovano nelle regioni settentrionali (pari al 61,9 per cento delle totali).
Ma il dato più rilevante riguarda i modelli di intervento. Quelli di tipo farmacologico prevalgono in Toscana e Lazio, mentre nelle Marche e in Puglia è in media più frequente che altrove il ricorso alle comunità. Caso più unico che raro il Friuli Venezia Giulia, che si stacca dalle altre regioni per il numero di prestazioni di tipo psicosociale previste per singolo utente (32,9 a fronte di una media nazionale di 13,4). Un’immagine spiega più di altre: se hai problemi di dipendenza e vivi in Piemonte, potrai ricevere gratis dai servizi e dalle unità di strada siringhe, aghi e kit sterili per inalazione, disinfettanti, naloxone, acqua, preservativi e cartine di alluminio. In Calabria, solo siringhe e aghi.
Solo in alcune regioni esistono poi servizi sperimentali per rispondere a forme di dipendenza più recenti come quelle legate al consumo di nuove sostanze psicoattive (Piemonte, Emilia Romagna e Calabria), specifiche sostanze come cocaina (PA Trento, Lazio, Puglia) o antidolorifici (Lombardia).
C’è stato un tempo in cui le persone con problemi di tossicodipendenza facevano la fila per entrare in queste realtà, nate fuori dal sistema di welfare e anzi contrapposte a questo e alle sue carenze. Comunità più o meno professionali, alcune improvvisate, che proponevano filosofie diverse sul modo di trattare l’uscita dalla tossicodipendenza. Oggi le comunità terapeutiche, accreditate e convenzionate con il pubblico, accolgono un numero di ospiti in progressiva diminuzione. Coletti e Grosso, in una recente riedizione de La comunità terapeutica per persone tossicodipendenti (Edizioni Gruppo Abele) riferiscono che in comunità viene trattato circa il 6-7 per cento dell’utenza complessiva. Persone con un’età mediamente superiore ai 40 anni, che "in prevalenza, non riescono a trarre sostanziale beneficio dai trattamenti territoriali e hanno bisogno di un periodo di forte contenimento della deriva della loro intera esistenza".
da fine anni Novanta le comunità hanno dovuto smettere di essere selettive e, talvolta seguendo anche una mera logica di mercato, accogliere anche chi è meno motivato ha bisogno di aiuti farmacologici o è sotto metadone
Negli anni Novanta, visto l’alto numero di richieste, le comunità facevano selezione all’ingresso: per entrare era necessario dimostrare la propria solida motivazione a disintossicarsi. «Oggi in comunità vanno soprattutto tre categorie di persone – spiega Lorenzo Camoletto –: quelli che altrimenti dovrebbero stare in carcere, quelli che una volta chiamavamo “gli educati di comunità”, cioè che hanno sulle spalle più anni di comunità che di uso di sostanze, e poi quelli che non vuole nessuno e che rischiano di essere un pericolo per sé e per gli altri».
Finito il boom di richieste, da fine anni Novanta le comunità hanno dovuto smettere di essere selettive e, talvolta seguendo anche una mera logica di mercato, accogliere anche chi è meno motivato, ha bisogno di aiuti farmacologici o è sotto metadone. La diffusione dei percorsi ambulatoriali e di sostanze diverse dall’eroina ha peraltro reso molto meno appetibili i posti in comunità.
"I ragazzi spesso cercano un programma per ripulirsi in maniera veloce, ma c’è una distanza abissale tra le loro richieste e ciò che offrono le comunità. Quando un minore o giovane entra in comunità e si ritrova con ospiti che sono lì come misura alternativa al carcere, si prende male e se ne va dopo poche settimane"
"I ragazzi spesso cercano un programma per ripulirsi in maniera veloce, ma c’è una distanza abissale tra le loro richieste e ciò che offrono le comunità – spiega ancora Albino –. Quando un minore o giovane entra in comunità e si ritrova con ospiti che sono lì come misura alternativa al carcere, si prende male e se ne va dopo poche settimane. Per non parlare di quelle che hanno un’impronta molto rigida o molto religiosa". Per di più le comunità sono ormai tarate su un mondo di consumi, la dipendenza da eroina, che non è più il prevalente e, quando non si specializzano perché non è sostenibile sul lato economico, fanno fatica a tenere assieme percorsi e dipendenze anche molto differenti tra loro. "L'allarme del momento è quello del crack, molecola di cui non c'è l'agonista (come il metadone somministrato per disintossicarsi dall'eroina, ndr), usato da persone che non vanno volentieri in comunità. Bisognerebbe inventare percorsi più brevi, specializzati" denuncia Camoletto.
Fabio Cantelli Anibaldi: "i temi di Sanpa bruciano ancora sotto la cenere"
Quello raccontato fin qui è il mondo conosciuto, intercettato dai servizi. Un mondo spesso di aficionado, composto soprattutto da ex eroinomani che vanno a prendere il metadone in ambulatorio da anni. Nel 2020 i servizi hanno assistito 125.428 soggetti dipendenti da sostanze, quasi tutti (87,5 per cento) già in carico o rientrati dopo contatti precedenti, con un’età media superiore ai quarant’anni, di cui moltissimi (68,9 per cento) in trattamento per uso di oppiacei. Diversa la situazione dei nuovi arrivi, 15.671 nel 2020 (l’8 per cento sono studenti), che finiscono in trattamento soprattutto per uso di cocaina. La capacità dei servizi di intercettare nuovi tipi di dipendenza, come quella da sostanze sintetiche, o i bisogni delle generazioni più giovani, resta un nervo scoperto. L’abuso di ketamina e speed, ad esempio, non è classificabile come nuovo, ma richiede approcci e paradigmi di intervento aggiornati. Spiega ancora Falchetti che "i Serd sono ancora poco attrezzati per consumi che non siano riferiti a oppiacei, alcool o cocaina. Di fronte all’uso di altre sostanze il rischio è che si scivoli in una psichiatrizzazione e nella mera prescrizione di psicofarmaci. Molti si rivolgono inoltre direttamente a privati o al medico di base, dove viene meno la revisione periodica della terapia come avviene invece nei Serd. Sarebbero necessari nei servizi pubblici più figure psicosociali nonché lo psicologo di base per tutta la popolazione".
L’abuso di ketamina e speed, ad esempio, non è classificabile come nuovo, ma richiede approcci e paradigmi di intervento aggiornati
Intanto gli interventi di prossimità, quelli più in grado di leggere la realtà fuori dai servizi, continuano a essere la cenerentola delle politiche contro le dipendenze. "Da una parte, si sollevano allarmi sui giovani in modo scomposto, dall'altra, si agisce senza avere una conoscenza reale dei problemi attuali sull’utilizzo di sostanze, che comunque esistono e non vanno negati", ragiona ancora Censi che aggiunge: "Questo meccanismo ti permette solo di vedere i casi urgenti, non di capire cosa si muove lontano dai nostri occhi e quali potrebbero essere le risposte migliori da offrire. Non si capisce che funziona di più ciò che non è medico: tutto il lavoro che non ha a che fare con somministrazioni e materiale informativo, ma con la relazione e l’aiuto sul piano sociale, è considerato aleatorio quando invece probabilmente è la vera chiave di volta, non solo per metterci una pezza, ma per fare vera prevenzione".
Crediamo in un giornalismo di servizio ai cittadini, in notizie che non scadono il giorno dopo. Aiutaci a offrire un'informazione di qualità, sostieni lavialibera
La tua donazione ci servirà a mantenere il sito accessibile a tutti
La tua donazione ci servirà a mantenere il sito accessibile a tutti